Bệnh viện Quân y 103: Gây tê cạnh sống
1. ĐẠI CƯƠNG
Gây tê cạnh sống là kỹ thuật tiêm thuốc tê gần với các rễ thần kinh tuỷ đi ra từ lỗ ghép ở trong khoang cạnh sống để vô cảm hoặc giảm đau theo phân đoạn ở ngực hoặc lưng.
Hugo Sellheim là người đầu tiên thực hiện kỹ thuật gây tê cạnh sống năm 1905 và sử dụng kỹ thuật này để giảm đau trong phẫu thuật bụng.
Năm 1911, Arthur Lawen đã cải tiến kỹ thuật của Sellheim và gọi là kỹ thuật “gây tê dẫn truyền cạnh sống” (paravertebral conduction anesthesia).
Năm 1919, Kappis đã hoàn thiện kỹ thuật gây tê cạnh sống vẫn đang được sử dụng cho đến nay để vô cảm cho phẫu thuật bụng.
Sau khi được sử dụng thường xuyên trong giai đoạn đầu, gây tê cạnh sống bị lãng quên một thời gian dài cho đến năm 1979, khi Eason và Wyatt mô tả kỹ thuật luồn catheter vào khoang cạnh sống. Từ đó tới nay, gây tê cạnh sống được áp dụng nhiều hơn để gây tê ức chế dẫn truyền thần kinh hướng tâm để giảm đau sau mổ hoặc chấn thương lồng ngực.
Ưu điểm của kỹ thuật gây tê cạnh sống:
– Là kỹ thuật đơn giản, dễ học, dễ thực hiện hơn gây tê ngoài màng cứng ngực.
– Thực hiện an toàn ở cả các bệnh nhân được an thần và thở máy.
– An toàn và chính xác hơn khi đặt catheter dưới quan sát của nội soi lồng ngực.
– Có thể thực hiện gây tê cạnh sống một bên hoặc hai bên.
– Ức chế dẫn truyền cảm giác, vận động và giao cảm.
– Duy trì ổn định về huyết động.
– Giảm nhu cầu sử dụng opioid ở bệnh nhân sau mổ.
– Tỷ lệ tai biến, biến chứng thấp.
– Bảo tồn được cảm giác bàng quang.
– Không gây mất vận động chi dưới.
– Cho phép bệnh nhân vận động sớm.
2. GIẢI PHẪU KHOANG CẠNH SỐNG
2.1. Khoang cạnh sống ngực
Khoang cạnh sống ngực là một khoang hình chữ V nằm hai bên bên cột sống (hình 1). Gianh giới phía sau khoang cạnh sống ngực là dây chằng liên sườn trên. Tại mỗi phân đốt, dây chằng này kéo từ bờ dưới mỏm ngang đốt sống phía trên tới bờ trên xương sườn dưới. Phía trước bên là màng phổi thành. Thành giữa của khoang cạnh sống ngực là mặt sau bên của thân đốt sống, đĩa đệm gian đốt, lỗ ghép và các thành phần chứa bên trong.
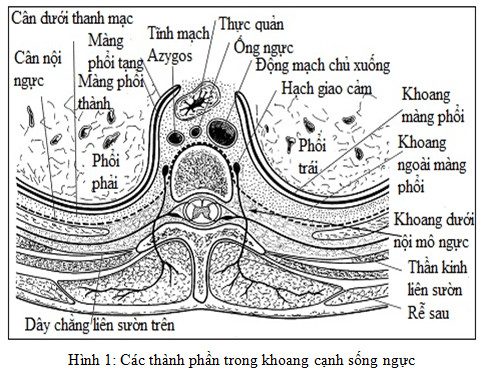
Khoang cạnh sống có sự liên tục với khoang ngoài màng cứng qua lỗ ghép ở mặt giữa; hơn nữa, túi màng cứng kéo dài tới khoang cạnh sống. Ở phía bên khoang cạnh sống ngực liên tục với khoang liên sườn bên tới tận mỏm ngang. Có thể tiếp cận tới khoang cạnh sống đối bên qua khoang cạnh sống hoặc qua khoang ngoài màng cứng. Khoang cạnh sống liên tục lên trên và xuống dưới qua đầu và cổ các xương sườn liền kề.
Các thành phần chứa trong khoang cạnh sống bao gồm:
– Cân nội ngực.
– Chuỗi hạch giao cảm.
– Thần kinh liên sườn, nhánh tủy lưng, nhánh thông
– Các mạch máu gian sườn.
– Tổ chức lympho và mô mỡ.
Thần kinh tủy sống trong khoang cạnh sống ngực không có vỏ myelin bao bọc làm cho chúng nhạy cảm hơn với tuốc tê. Cân nội ngực ở sâu, là sợi cân co giãn khoang ngực, ở giữa nó liên tục với cân trước cột sống, bao bọc các thân đốt sống và đĩa đệm, ở phía trên với cân bậc thang và phía dưới với cân ngang ở bụng. Cân nội ngực như chia khoang cạnh sống ngực thành hai khoang cân ảo: ở phía trước là khoang cạnh sống ngoài màng phổi chứa mô liên kết lỏng lẻo (cân nội ngực) và thân thần kinh giao cảm, trong khi ở phía sau là khoang cạnh sống dưới nội mô ngực chứa các thần kinh liên sườn.
Các rễ thần kinh tuỷ đi ra từ lỗ tiếp hợp vào khoang cạnh sống ngực là nơi tập hợp các sợi thần kinh nhỏ không được cân bao bọc. Khi vừa xuất phát ra từ tuỷ sống, các nhánh của rễ sau chi phối cho các cơ cạnh sống, các dây chằng, diện khớp và các phân đoạn da tương ứng. Thần kinh giao cảm đi ngang phía trong khoang cạnh sống ngực và tiếp nối với rễ thần kinh tuỷ qua nhánh thông trắng trước hạch và nhánh thông xám sau hạch. Động mạch liên sườn (đi ra từ động mạch chủ xuống), cũng như là đám rối tĩnh mạch Azygos đi qua khoang cạnh sống ngực. Hệ bạch mạch bắt nguồn từ các nốt bạch huyết tại chỗ sau đó dẫn về ống ngực tạo nên một hệ thống đám rối quanh thân đốt sống.
Một số đặc điểm của cột sống tuỷ sống ngực rất quan trọng cho phép xác định mốc gây tê cạnh sống. Do các gai sau đốt sống ngực đi chéo vát từ trên xuống nên chúng nằm cùng mức với mỏm ngang của đốt sống phía dưới (ví dụ gai sau đốt sống ngực 5 tương ứng với gai ngang đốt sống ngực 6). Thần kinh tuỷ đi qua lỗ gian đốt vào phần đuôi khoang cạnh sống tới mỏm ngang cùng mức (rễ thần kinh ngực T5 đi xuống phía dưới hoặc tới mỏm ngang T5). Ở người trưởng thành, gai ngang các đốt sống ngực chiếu sang bên cách đường giữa trung bình khoảng 3,2 cm (từ 2,1 tới 4,2 cm) và độ sâu trung bình tính từ da là 5,5 cm. Độ sâu này lớn hơn ở các đốt ngực phía trên (trung bình khoảng 7,1 cm ở mức T1) so với các đốt ngực giữa và dưới (trung bình khoảng 5 cm ở mức T6). Hơn nữa, độ sâu từ da tới khoang cạnh sống còn phụ thuộc vào thể trạng (độ sâu từ da vào khoang cạnh sống ở mức T1 trung bình là 6,7 cm nếu chỉ số BMI < 25, là 7 cm nếu BMI từ 25-30, là 8,4 cm nếu BMI > 30.
Cân ngang là sự kết hợp giữa lớp sau giữa và lớp trước của cân vuông thắt lưng với cân cơ thắt lưng. Phần trên của cơ thắt lưng và cân vuông thắt lưng tạo nên dây chằng hình cung dày từ giữa sang bên. Dây chằng hình cung ở giữa đính vào đường giữa ở thân đốt sống L2 và mỏm ngang L1. Phía bên của dây chằng hình cung đi từ mặt bên của gai ngang L1 tới phía dưới của xương sườn thứ 12. Mạc ngang nối trực tiếp với cân nội ngực ở phần giữa và bên của dây chằng hình cung cũng như ở chỗ gián đoạn bởi động mạch chủ. Và chính sự tiếp nối liên tục đó mà có sự liên tục giữa khoang cạnh sống vùng ngực và khoang cạnh sống vùng cột sống thắt lưng.
1.1. Khoang cạnh sống thắt lưng
Khoang cạnh sống vùng thắt lưng có những đặc điểm riêng biệt. Trong khi gianh giới ở giữa của khoang cạnh sống vùng thắt lưng tương tự như ở phần ngực thì bờ phía trước được tạo thành bởi cân ngang, đây là đường cân nằm trong khoang ổ bụng. Cân ngang trong ổ bụng liên tục với cân nội ngực ở trong khoang cạnh sống ngực.
Các rễ thần kinh vùng thắt lưng đi qua khoang cạnh sống thắt lưng, kết hợp với nhau tạo thành đám rối thắt lưng. Thần kinh chi phối cảm giác da vùng mạng sườn, vùng hạ vị, vùng chậu hông, mặt bên đùi, xuất phát từ trước bên ở phần trên của cơ vuông thắt lưng. Thần kinh sinh dục đùi, thần kinh đùi, thần kinh bịt đi qua mặt trước bên của cơ thắt lưng. Vì vậy, tiêm thuốc tê vào khoang cạnh sống có khả năng ức chế dẫn truyền theo phân đoạn đám rối thắt lưng.
Một số đặc điểm về giải phẫu cột sốt thắt lưng cần chú ý: các gai sau của đốt sống thắt lưng nằm ngang ra phía sau và ít chéo xuống hơn so với ở các đốt sống ngực. Chính vì vậy, mỏm ngang của đốt sống ở cùng mức với mỏm gai sau của đốt sống. Hơn nữa, mỏm ngang các đốt sống vùng cột sống thắt lưng không có diện khớp với xương sườn và ở phía trước thì mỏng hơn và nhỏ hơn so với ở vùng ngực.
2. CHỈ ĐỊNH, CHỐNG CHỈ ĐỊNH CỦA GÂY TÊ CẠNH SỐNG
2.1. Chỉ định
Vô cảm phẫu thuật
Phẫu thuật tuyến vú
Phẫu thuật tái tạo thành bụng do thoát vị
Thăm dò vết thương ngực
Giảm đau sau phẫu thuật
Phẫu thuật lồng ngực
Phẫu thuật vú
Phẫu thuật cắt túi mật
Các phẫu thuật thận – niệu quản
Phẫu thuật thoát vị
Phẫu thuật cắt ruột thừa
Phẫu thuật lồng ngực có nội soi hỗ trợ
Các chỉ định khác
Giảm đau khi gãy nhiều xương sườn
Kiểm soát điều trị tăng tiết mồ hôi
Đau do vỡ gan trong bao sau chấn thương kín
Đau cấp sau khi bị zona thần kinh
Gây tê cạnh sống ngực có một số ưu điểm về lâm sàng và kỹ thuật và được chỉ định cho gây tê và giảm đau khi kích thích đau hướng tâm chủ yếu xuất phát từ ngực và bụng. Gây tê cạnh sống hai bên cũng đã được sử dụng vô cảm trong phẫu thuật ngực, phẫu thuật mạch máu lớn ổ bụng và phẫu thuật tuyến vú.
1.1. Chống chỉ định
Chống chỉ định tuyệt đối
Bệnh nhân từ chối.
Nhiễm khuẩn vị trí chọc kim gây tê.
Viêm mủ màng phổi.
Dị ứng với các thuốc tê.
Các khối u cạnh sống gần vị trí chọc kim.
Giảm khối lượng tuần hoàn chưa được điều trị.
Chống chỉ định tương đối
Rối loạn đông máu.
Biến dạng cột sống, lồng ngực.
Các bệnh nhân có tiền sử phẫu thuật phổi.
2. KỸ THUẬT
2.1. Chuẩn bị bệnh nhân
Kỹ thuật có thể được thực hiện ở tư thế ngồi, nằm nghiêng (nghiêng về bên đối diện) hoặc nằm sấp. Tư thế ngồi cho phép xác định mốc chọc một cách dễ dàng và bệnh nhân thoải mái hơn. Cổ gấp vào ngực, lưng cong ra sau, hai vai cân đối như tư thế gây tê ngoài màng cứng ngực.
Bệnh nhân được tiêm thuốc an thần để giảm lo lắng và giảm đau.
2.2. Thuốc và phương tiện
Thuốc tê bupivacain lọ 0,5% 20 mL, hoặc ropivacain lọ 0,5% 20mL, epinephrin ống 1mg, 1 mL. Các thuốc giảm đau họ opioid phối hợp với thuốc tê như fentanyl ống 500 mcg, 10 mL, morphin ống 10 mg, 1 mL.
Kim tủy sống hoặc kim ngoài màng cứng dài 10 cm, có chiều vát ngắn, kích cỡ kim từ 18-22 G, hoặc bộ catheter perifix để luồn catheter vào khoang cạnh sống.
Các phương tiện theo dõi, cấp cứu: monitor, ambu, đèn và ống nội khí quản.
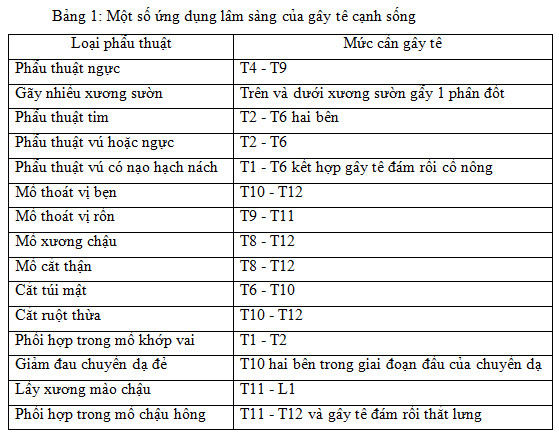
2.3. Xác định mốc chọc kim
Xác định mức gây tê (rễ thần kinh tuỷ) dựa vào vị trí phẫu thuật (bảng 1). Xác định rễ thần kinh tuỷ sau khi xác định mỏm ngang đốt sống. Ở đoạn ngực, mỏm ngang được xác định ở cùng mức với gai sau đốt sống phía trên (ví dụ mỏm ngang đốt sống T4 cùng mức với gai sau đốt sống T3). Xác định đỉnh gai sau ở đường giữa, từ C7 xuống, hoặc đường nối cực dưới hai xương bả vai tương ứng với T7, hoặc đường nối hai mào chậu tương ứng với L4. Đánh dấu vị trí cách đỉnh gai sau 2 cm sang phía bên. Sát trùng vùng định chọc, gây tê tại chỗ ở các vị trí chọc kim bằng lidocain.
2.4. Một số kỹ thuật xác định khoang cạnh sống
2.4.1. Kỹ thuật mất sức cản hoặc dựa vào giải phẫu
Có thể xác định khoang cạnh sống ngực dựa vào cảm giác sựt “pop” khi đầu kim đi qua dây chằng liên sườn trên. Cũng có thể áp dụng nghiệm pháp mất sức cản sử dụng khí hoặc nước muối sinh lý và khí. Tuy nhiên, kết quả rất khó nhận biết và mang tính chủ quan hơn so với kỹ thuật gây tê ngoài màng cứng.
Sử dụng kim Tuohy 22 G, dài 10 cm chọc vuông góc với da ở vị trí 2 cm cách đường giữa, ngang mức bờ trên gai sau ở người trưởng thành (Hình 2). Tiến kim tới khi gặp mỏm ngang, rút kim ra gần da, rồi tiến kim theo hướng đầu kim xuống dưới hoặc lên trên để trượt qua mỏm ngang.
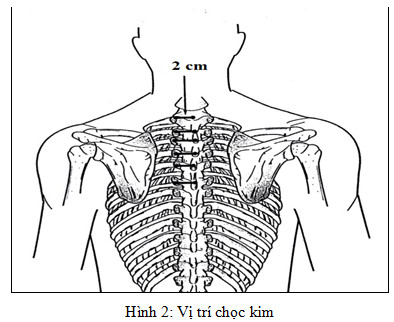
Có thể sử dụng nghiệm pháp mất sức cản (sử dụng xi lanh chứa không khí và hoặc nước muối sinh lý). Tiến kim một cách từ từ cho tới khi đạt được dấu hiệu mất sức cản (xem thêm kỹ thuật mất sức cản trong bài gây tê ngoài màng cứng). Nghiệm pháp mất sức cản mang tính chất chủ quan và không rõ ràng như khi thực hiện gây tê ngoài màng cứng (Hình 2).
Có thể tiến kim thêm 1 – 2cm mà không cần áp dụng mất sức cản dựa vào cảm giác “sựt”, kỹ thuật này đơn giảm và ít biến chứng. Cảm giác “sựt” thường nhận thấy ở độ sâu xấp xỉ 1 cm so với mức sâu gặp mỏm ngang. Độ sâu từ da tới khoang cạnh sống ngực thay đổi tuỳ theo vị trí gây tê và thể trạng của bệnh nhân. Một điều bắt buộc là phải xác định được mỏm ngang trước khi tiến kim thêm để ngăn ngừa tiêm sâu ngoài ý muốn gây thủng vào khoang màng phổi. Từ khi gặp mỏm ngang không nên tiến kim quá 2cm. Không nên chuyển hướng kim vào trung tâm vì nguy cơ tổn thương rễ thần kinh.
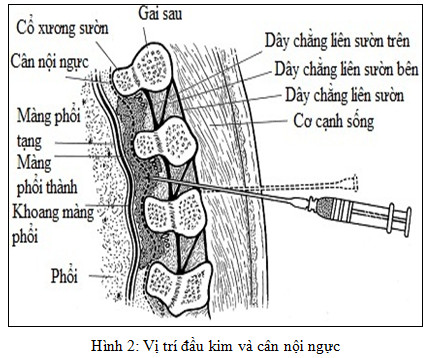
Cần thận trọng khi tiến kim sâu hơn mỏm ngang mà vẫn gặp xương vì đó là xương sườn. Nếu tiến kim vượt qua xương sườn sẽ gây thủng màng phổi hoặc thủng nhu mô phổi. Có thể giảm thiểu nguy cơ này bằng cách hướng kim tiến về phía dưới sau khi chạm xương. Nếu đầu kim gặp xương sườn không chủ ý ngay từ đầu, việc hướng đầu kim xuống phía dưới sẽ làm cho đầu kim gặp mỏm ngang ở độ sâu nông hơn. Vì vậy, ước lượng chính xác độ sâu từ da tới khoang cạnh sống làm giảm nguy cơ chọc thủng màng phổi. Ngược lại, nếu lần chạm xương đầu tiên là xương sườn, sự thay đổi hướng đầu kim lên phía trên đầu sau khi chạm xương sẽ không làm đầu kim gặp mỏm ngang. Tiến kim sâu hơn nữa làm đầu kim vượt qua xương sườn, tăng nguy cơ thủng màng phổi gây tràn khí màng phổi.
Khi xác định được khoang cạnh sống ngực, tiêm 3 – 5 ml thuốc tê vào mỗi vị trí chọc kim. Trước mỗi lần tiêm, cần hút xi lanh chứa thuốc tê xem có khí, máu hoặc dịch não tuỷ chảy ra không. Khi tiêm cảm giác bơm nhẹ, không có sức kháng trở lại bơm tiêm. Có thể tiêm nhiều liều thuốc tê khi cần tiêm nhiều vị trí hoặc gây tê khoang cạnh sống hai bên.
Sự ức chế dẫn truyền thần kinh thích hợp được xác định bằng sự mất cảm giác tương ứng trên da vùng ngực, ức chế vận động cơ gian sườn và sự thay đổi liên quan tới thần kinh giao cảm ngực như giãn mạch và tăng nhiệt độ ở da.
Gây tê khoang cạnh sống vùng thắt lưng cần có sự điều chỉnh so với kỹ thuật gây tê khoang cạnh sống ngực. Vị trí chọc kim cho mỗi thần kinh tuỷ tương ứng cùng mức với gai sau, không cần thiết xác định đúng độ xiên của gai sau ở vùng thắt lưng. Hơn nữa, sau khi đầu kim tiếp cận được với mỏm ngang, đầu kim không nên tiến sâu quá 0,5 cm so với mức gặp mỏm ngang. Lý do là vì mỏm ngang đốt sống thắt lưng mỏng hơn ở mặt phẳng trước sau so với đốt sống ngực. Cuối cùng, nghiệm pháp mất sức cản trong khi tiến kim vào khoang cạnh sống ở lưng không rõ ràng như khi thực hiện ở vùng ngực. Điều này có thể do không có dây chằng liên sườn ở vùng thắt lưng.
1.1.1. Kích thích thần kinh
Có thể xác định thần kinh tuỷ sống trong khoang cạnh sống bằng máy kích thích thần kinh, sử dụng kim 21G hoặc 22 G, dài 10 cm có đầu vát ngắn. Tiến kim như mô tả ở trên. Quan sát sự kích thích trực tiếp cơ cạnh sống khi kim đi qua cơ. Tiến kim sâu hơn hướng về phía mông bệnh nhân tới mỏm ngang làm kim tiếp xúc gần hơn tới thần kinh tuỷ sống và làm co cơ gian sườn và cơ thành bụng tuỳ theo mức độ kích thích. Đối với kích thích thần kinh ngoại vi khác, vị trí của kim được xác định gần với dây thần kinh khi tồn tại sự co cơ ở ngưỡng điện thế 0,5 – 0,6 mA. Sự co cơ sau khi cô lập thần kinh tuỷ không được chấp nhận vì đó là sự kích thích cơ trực tiếp hoặc kích thích nhánh sau của rễ thần kinh tuỷ sống.
Kỹ thuật này rất hữu ích ở những trường hợp béo phì, viêm cứng khớp và là cách để giảm thiểu nguy cơ thủng màng phổi, mặc dù điều này vẫn chưa được chứng minh.
1.1.2. Các kỹ thuật khác
Tiêm thuốc cản quang
Tiêm thuốc cản quan khi gây tê cạnh sống và chụp X-quang để xác địnhvị trí của kim có đúng trong khoang cạnh sống không. Sự lan toả thuốc cản quang theo cả chiều dọc (lên trên và xuống dưới) và chiều ngang. Sự phân tán thuốc cản quang phụ thuộc vào vị trí của kim gây tê với cân nội ngực. Nếu đầu kim ở phía sau cân nội ngực sẽ có sự liên quan tới việc thuốc lan toả theo phân đoạn nằm ngang tạo ra đám mờ và nếu đầu kim ở phía trước cân nội ngực sự phân bố thuốc cản quang theo chiều dọc nhiều hơn.
Đo sự dẫn truyền áp lực
Đo áp lực đã được mô tả để xác định kim đã vào khoang cạnh sống. Khi đầu kim nằm trong khối cơ cạnh sống, áp lực đo được cao hơn trong khi hít vào (trung bình là 29,6 mmHg) so với trong khi thở ra (trung bình là 19,4 mmHg). Điều này được cho là do hoạt động của cơ lớn hơn khi thở vào hoặc do ép cơ khi mở rộng khoang ngực lúc hít vào. Khi đầu kim tiến vào khoang cạnh sống, áp lực đột ngột giảm thấp hơn và áp lực thở ra tăng cao hơn (7,6 mmHg) áp lực hít vào (3,3 mmHg). Xác định đầu kim không vào đúng khoang cạnh sống khi áp lực đo được gần với áp suất khí quyển ở cả thì hít vào và thở ra.
Dùng siêu âm hướng dẫn
Kỹ thuật tìm khoang cạnh sống dưới hướng dẫn siêu âm: Có thể sử dụng siêu âm để ước lượng vị trí và độ sâu của mỏm ngang đốt sống, độ sâu từ da tới khoang cạnh sống ngực và màng phổi thành.
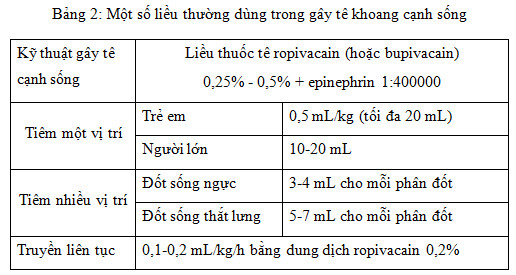
2. LIỀU LƯỢNG THUỐC VÀ CƠ CHẾ TÁC DỤNG
2.1. Liều lượng thuốc sử dụng trong gây tê cạnh sống
Có nhiều thuốc được sử dụng trong gây tê khoang cạnh sống, bupivacain và ropivacain thường được sử dụng nhất, thời gian giảm đau tương tự như trong gây tê đám rối thần kinh. Ropivacain có thời gian giảm đau kéo dài 12 -24 giờ và được cho là an toàn hơn. Thường phối hợp thuốc tê với epinephrin để phát hiện nhanh khi tiêm thuốc nhầm vào mạch máu, giảm hấp thu thuốc vào hệ thống tuần hoàn, giảm đỉnh cao nồng độ thuốc tê trong huyết tương, kéo dài thời gian giảm đau. Một số thuốc khác cũng thường được phối hợp với thuốc tê trong gây tê khoang cạnh sống như các thuốc họ opioid, clonidin.
Có thể sử dụng một thể tích lớn dung dịch thuốc tê tiêm vào khoang cạnh sống để gây tê ở một mức nhất định. Ưu điểm của tiêm liều đơn là giảm nguy cơ tác dụng không mong muốn như thủng màng phổi hoặc tiêm vào phổi. Ngoài ra, có thể thực hiện gây tê cạnh sống bằng nhiều mũi tiêm với thể tích nhỏ thuốc tê ở mỗi mức tiêm. Kỹ thuật này mang lại ưu điểm là sự lan rộng của thuốc tê trong khoang cạnh sống để gây tê hết các phân đốt cần gây tê. Tuy nhiên, kỹ thuật nào hiệu quả tốt hơn còn tuỳ thuộc vào người thực hiện kỹ thuật.
Sự phân bố thuốc tê trong khoang cạnh sống
Khi tiêm liều đơn 10 – 15 ml dung dịch thuốc tê ở một mức khi gây tê cạnh sống ở người lớn và 0,5 mL/kg ở trẻ em, số phân đốt da bị ức chế trung bình từ 4 đến 5 phân đốt. Nhìn chung, số phân đốt ức chế phụ thuộc vào tuổi, chiều cao, trọng lượng và giới. Người cao tuổi có mức lan toả ức chế nhiều hơn người trẻ do có sự giảm mật độ các sợi liên kết trong khoang cạnh sống ở người cao tuổi. Một số yếu tố khác ảnh hưởng tới sự phân bố của thuốc tê tiêm trong khoang cạnh sống như chiều vát của kim hướng lên nền sọ, tư thế đầu thấp sau khi tiêm thì thuốc lan lên nền sọ nhiều hơn.
15 mL bupivacain 0,5% tiêm vào khoang cạnh sống sẽ gây tê một bên trên 5 phân đốt da (thay đổi từ 1 – 9 phân đốt da), và ức chế thần kinh giao cảm trên 8 phân đốt (thay đổi từ 6-10 phân đốt).
Các vị trí tác động của thuốc tê: Thuốc giữ trong khoang cạnh sống, lan lên trên và xuống dưới vị trí chọc kim, khoang liên sườn bên, khoang ngoài màng cứng, chủ yếu là một bên.
Tiêm một lần 15-20 mL dung dịch thuốc tê hiệu quả tương đương tiêm nhiều vị trí, mỗi vị trí 3-4 mL dung dịch thuốc tê. Tăng thể tích tiêm có thể gây ra gây tê hai bên. Nếu phạm vi cần gây tê rộng (≥ 5 phân đốt da), cần thực hiện từ hai vị trí tiêm khác nhau để đạt hiệu quả mong muốn.
Dược động học
Ở người lớn, sau khi tiêm liều thông thường 20 mL bupivacain 0,5% vào khoang cạnh sống ngực, nồng độ tối đa của thuốc trong huyết tương là 1,45 μg/mL (SEM = 0,32) trong khoảng thời gian trung bình 25 phút (thay đổi từ 10 đến 60 phút). Có thể gây ra sự tích luỹ bupivacain khi truyền liên tục vào khoang cạnh sống mà không có dấu hiệu nhiễm độc trên lâm sàng, mặc dù nồng độ bupivacain thường vượt quá ngưỡng nhiễm độc hệ thần kinh trung ương (2 – 4,5 μg/ml). Điều này giải thích cho một số trường hợp bệnh nhân được giảm đau cạnh sống đã hồi phục tình trạng loạn thần sau mổ sau khi ngừng truyền tạm thời bupivacain vào khoang cạnh sống. Trong những trường hợp này, lidocain là thuốc có thời gian bán thải ngắn hơn và ít độc cho hệ tim mạch hơn được ưu tiên sử dụng.
2. GÂY TÊ LIÊN TỤC KHOANG CẠNH SỐNG NGỰC
Có thể sử dụng catheter luồn vào khoang cạnh sống ngực để kéo dài thời gian giảm đau sau mổ so với khi tiêm liều đơn vào khoang cạnh sống ngực. Thường hơi khó luồn catheter vào khoang cạnh sống, có thể cần điều chỉnh hướng kim một chút để luồn catheter được dễ hơn. Ngược lại, luồn một cách dễ dàng thường là dấu hiệu vào khoang màng phổi.
Kỹ thuật này thường áp dụng cho các phẫu thuật có mức độ đau nặng sau mổ như phẫu thuật cắt phổi và các phẫu thuật ở ngực có cắt sườn. Phương pháp luồn catheter thường là sự thay đổi của kỹ thuật tiêm đơn liều. Một kim Tuohy 22 G dài 10 cm được sử dụng trước để ước lượng khoảng cách từ da tới mỏm ngang và khoang cạnh sống. Sử dụng kim Tuohy 18 G để luồn catheter 20 G vào khoang cạnh sống được dễ dàng. Nếu không may chọc thủng màng phổi, cần xịt keo cầm máu tại lỗ chọc kim trên da để tránh cho khí không đi vào khoang màng phổi. Luồn catheter vào khoang cạnh sống từ 1 – 2 cm để hạn chế việc di chuyển lạc chỗ của đầu catheter. Do vậy, sử dụng catheter có một lỗ ở xa để giảm việc thoát dung dịch thuốc tê ra ngoài khoang cạnh sống. Có thể đặt catheter vào khoang cạnh sống nhờ sự quan sát trực tiếp vào khoang màng phổi trong khi thực hiện phẫu thuật phổi. Khi hoàn thành phẫu thuật, trước khi đóng thành ngực, phẫu thuật viên xác định vị trí màng phổi ở góc cạnh cột sống ngang mức chi phối cảm giác cho vị trí phẫu thuật, lên trên hai phân đốt, xuống dưới hai phân đốt. Rạch một lỗ nhỏ trên màng phổi thành, qua cân dưới thanh mạc. Dùng kim Tuohy đi hướng từ ngoài da vào khoang cạnh sống, luồn catheter ngược từ trong ra, khâu phục hồi cân và màng phổi thành.
3. BIẾN CHỨNG
Tỷ lệ thất bại: 6 – 10%.
Tiêm vào mạch máu.
Thủng màng phổi, có thể kèm theo thủng phổi hoặc không.
Các dấu hiệu thủng màng phổi:
Dấu hiệu “sựt”
Kích thích ho
Đau chói ở ngực hoặc vai
Không hút được khí ra trừ khi thủng phổi
Khí có thể đi vào khoang màng phổi từ chỗ chọc kim
Hạ huyết áp thường là hiếm, ngay cả khi gây tê cạnh sống hai bên.
Các biến chứng do tiêm thủng màng cứng như tiêm vào khoang dưới nhện, gây tê tuỷ sống, đau đầu sau gây tê cạnh sống có thể do đầu kim gây tê tiêm nhầm qua lỗ gian đốt.
Hội chứng Horner thoáng qua, cùng bên hoặc hai bên cơ thể do thuốc tê lan toả ức chế hạch sao, hoặc ức chế các sợi trước hạch ở ngực cao.
Thay đổi cảm giác ở tay cùng bên do thuốc tê lan tới ức chế T1 (một nhánh của đám rối thần kinh cánh tay).





